Что такое панкреатит — определение, почему он возникает, симптомы, лечение и диета при панкреатите
Здравствуйте, уважаемые читатели блога KtoNaNovenkogo.ru. Панкреатит — это довольно распространенное заболевание, о сути которого знают не многие.
Сегодня мы поговорим про то, что это такое, каковые причины и симптомы панкреатита, как протекают его острая и хронические формы, а так же какие методы диагностики и лечения панкреатита сейчас применяют.
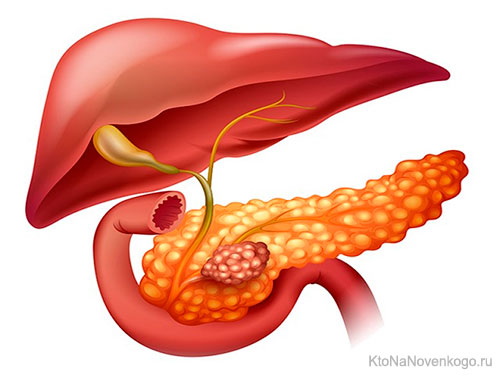
Определение панкреатита — что это за болезнь
Панкреатит — это острое или хроническое воспаление поджелудочной железы. Наиболее частые причины — желчные камни или злоупотребление алкоголем.
Острый панкреатит часто вызывает острую боль в области живота, тогда как хронический — потерю аппетита и нарушение пищеварения. Прогноз болезни зависит от своевременности лечения, состояния здоровья пациента и сопутствующих осложнений.
Поджелудочная железа — это орган пищеварительной системы, который расположен позади желудка на задней брюшной стенке в эпигастральной области. Как экзокринная железа, она вырабатывает пищеварительные ферменты, как эндокринная — гормоны.
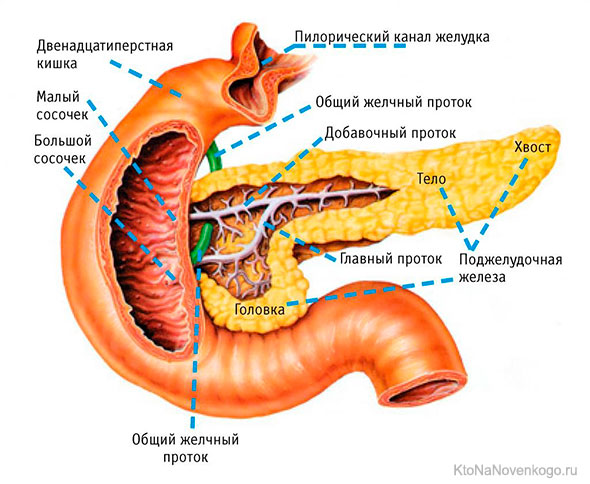
Острый панкреатит — остро протекающее воспаление поджелудочной железы, которое характеризуется увеличением концентрации ферментов в крови и моче.
В 15—25% случаях острый панкреатит вызывает опасные для жизни осложнения; 10—30% из этих пациентов умирают. Частота заболеваемости варьируется от 5,4 до 79,8 случаев на 100 000 населения в год.
Хронический панкреатит — это постоянное воспаление или рубцевание ткани поджелудочной железы, которое характеризуется умеренной или сильной болью в верхней части живота, иррадиирущей в спину или под лопатку.
Возможные осложнения — мальабсорбция (нарушение способности усваивать питательные вещества в кишечнике) и сахарный диабет. Около 0,04-5% населения развитых стран страдают хроническим панкреатитом.
Причина и последствия, к которым приводит панкреатит
Более 90% случаев острого панкреатита вызваны желчными камням. Вторая наиболее распространенная причина — злоупотребление алкоголем; однако возникновение панкреатита напрямую зависит от количества потребляемого спиртного.
Однако, у большинства людей с алкоголизмом или заболеванием желчных протоков панкреатит не развивается.
Редкие причины:
- гипертриглицеридемия;
- гиперпаратиреоз;
- рак поджелудочной железы;
- предыдущая эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ);
- серьезные травмы;
- инфекции;
- прием определенных лекарств;
- дисфункция иммунной системы;
- наследственная предрасположенность.
Острый панкреатит чаще всего вызывается пищеварительными ферментами поджелудочной железы, которые разрушают ткани и окружающую среду.
Степень воспалительного ответа варьируется от легкого отека до кровотечения из поврежденного кровеносного сосуда, а также распада ткани поджелудочной железы и окружающих структур.
Острый панкреатит приводит к местным или даже обширным осложнениям:
- заполненным жидкостью полостям — псевдокистам;
- скоплениям гноя — абсцессам;
- увеличенным кровеносным сосудам в некоторых местах — псевдоаневризмам.
Наиболее распространенная причина (70-80%) хронического панкреатита — длительное злоупотребление алкоголем.
Более редкие причины — повышение уровня гормона околощитовидной железы, высокие уровни липидов в крови, муковисцидоз или нарушения иммунной системы.
На ранних стадиях заболевания возникают частые эпизоды острого панкреатита, которые в долгосрочной перспективе связаны с ограничением функции поджелудочной железы. Пищеварительные ферменты проникают в ткани и разрушают железистую ткань. Из-за рубцевания функция органа ухудшается.
Повреждение поджелудочной железы ухудшает усвоение питательных веществ в кишечнике.
Если затронуты островковые клетки, ответственные за выработку инсулина, развивается сахарный диабет, который характеризуется частым мочеиспусканием, повышенной жаждой, слабостью и потерей массы тела. Если нарушается усвоение питательных веществ в кишечнике — это приводит к диарее и, возможно, уменьшению массы тела.
Симптомы панкреатита
Примерно у 15—25% пациентов возникает тяжелая форма панкреатита с выраженным перитонитом, в то время как у других — легкая со слабой болью в животе.
Характерный симптом острого воспаления поджелудочной железы — внезапное начало с умеренной или очень сильной болью в верхней части живота.
Внезапная постоянная боль часто усиливается, если человек движется, переворачивается на бок или наклоняется вперед. Интенсивность болевых ощущений возрастает в 8—16 часов, прежде чем достигает плато, которое иногда длится более 6 дней. Боль отдаёт в спину, грудь, бок или нижнюю часть живота.
Другие типичные симптомы включают рвоту и умеренное повышение температуры тела до 38-39 °C.
Боль при хроническом панкреатите часто возникает после приема жирной пищи или злоупотребления алкоголем. Первые симптомы возникают через 5—11 часов после употребления спиртных напитков.
Хроническое воспаление поджелудочной железы обычно возникает после 4—8 лет систематического алкоголизма.
Диагностика
Если подозревается острый панкреатит, показана госпитализация пациента. После поступления в больницу врач тщательно осмотрит пациента и проведет УЗИ брюшной полости, которая выявляет свободную жидкость в брюшной полости.
Результаты анализов крови, в частности значения панкреатических ферментов — повышенная в 3 раза активность липазы и амилазы в крови — а также общие показатели воспаления, подтверждают подозрение. При закупорке желчных протоков повышается концентрация гамма GT, AP и прямой билирубин.
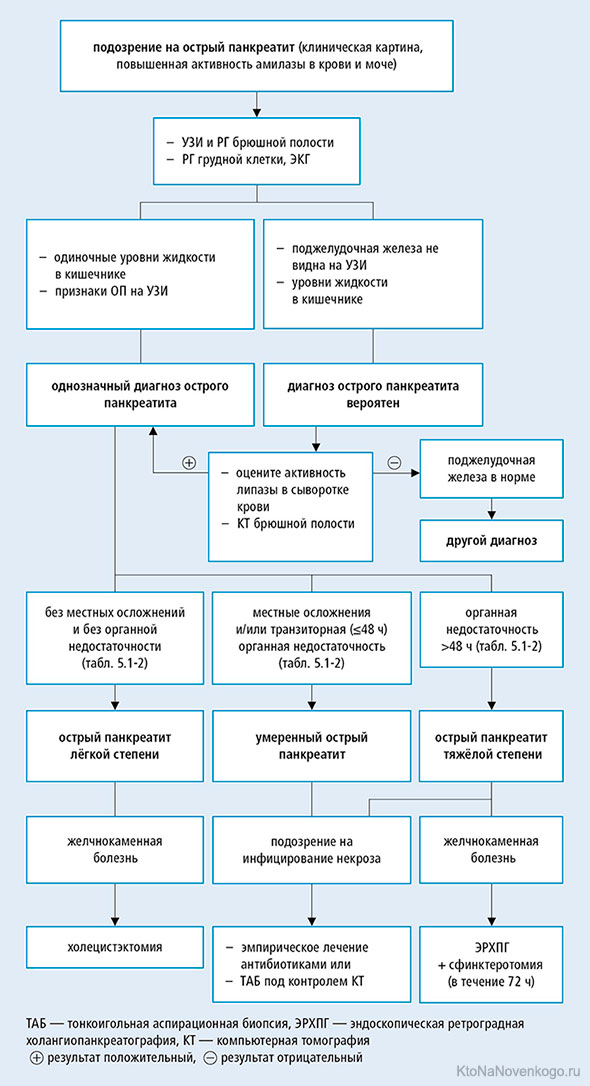
Если результаты расплывчаты, иногда назначают рентгенографию, компьютерную томографию (КТ) или магнитно-резонансную томографию (МРТ) брюшной полости. КТ и МРТ (а также другие более специализированные процедуры — например, эндоскопическая ретроградная холангиопанкреатография) подходят для выявления и оценки осложнений.
Диагноз хронического панкреатита основывается на анамнезе (истории болезни), симптомах и результатах клинического обследования.
Врач оценивает, насколько вероятны альтернативные диагнозы. Важно, чтобы пациент сообщил об употреблении алкоголя. Анализы крови дают информацию о том, насколько сильно ферменты поджелудочной железы уже снижены в крови.
Чтобы определить наличие сахарного диабета, измеряют уровень глюкозы в крови. Методы визуализации необходимы для того, чтобы точно выявить степень повреждения поджелудочной железы. Оценить состояние органа можно с помощью ультразвукового исследования, компьютерной томографии, магнитно-резонансной томографии или эндоскопической ретроградной холангиопанкреатографии.
Методы лечения панкреатита
Легкий панкреатит исчезает спонтанно — даже без специального лечения.
Особое внимание уделяется введению жидкости (не менее 3—5 л/24 ч) и электролитов. Если пациент не может принимать пищу через 48 часов, в желудок вставляют трубку для введения питательных элементов, что предотвращает паралитическую непроходимость кишечника.
Пациентам с тяжелым панкреатитом назначают обезболивающие — трамадол или петидин — и, при необходимости, кислородную терапию.
Питание преимущественно парентеральное — через трубку. При необходимости проводится антибиотикопрофилактика карбапенемом или ингибитором гиразы в сочетании с метронидазолом, если появилось подозрение на бактериальную инфекцию.
Острый панкреатит
Лечение острого панкреатита включает достаточный прием жидкости и обезболивающих средств — ибупрофена или парацетамола. Врач должен постоянно проверять состояние сердечно-сосудистой системы, контролировать прием пищи, а также оперативно реагировать на возможные осложнения.
Меры лечения направлены на то, чтобы вывести пациента из острой фазы болезни. При тяжелой форме острого панкреатита пациент находится в отделении интенсивной терапии.
Раннее возвращение к нормальному питанию оказывает положительный эффект на выздоровление в большинстве случаев. Изменение диеты происходит постепенно: сначала пищу вводят с помощью зонда, а затем пациент принимает ее самостоятельно.
Эндоскопическая ретроградная холангиопанкреатография или оперативное вмешательство рекомендуются для удаления камней в желчном пузыре. Отверстие желчного протока может быть слегка расширено, чтобы желчные камни, которые блокируют желчные и панкреатические протоки, попали в кишечник и вышли наружу.
Около 80% пациентов возвращаются к нормальной жизни через 1—2 недели. В 20% случаях повреждение органа настолько серьезно, что состояние становится опасным для жизни и требует оперативного вмешательства.
Хирургическая терапия включает удаление инфицированных некрозов (некрэктомия) и последующее непрерывное орошение брюшной полости.
Хронический панкреатит
Список лекарственных препаратов, используемых при хроническом панкреатите:
- обезболивающие средства — парацетамол или ибупрофен;
- биологически активные добавки с жирорастворимыми витаминами для компенсации гипо- или авитаминоза — А, D, E и К;
- пищеварительные ферменты — панкреатин («Креон», «Иннозим», «Мезим Форте») или бромелаин («Флогэнзим», «Вобэнзим»);
- ингибиторы протонной помпы — омепразол («Омезин», «Омеп», «Опразол») или пантопразол («Зованта», «Золопент»);
- блокаторы H2-рецепторов — ранитидин («Гистак» и «Ринит»);
- при наличии сахарного диабета — подкожное введение инсулина.
Чтобы предотвратить ухудшение состояния, рекомендовано воздерживаться от употребления спиртных напитков.
Диета при панкреатите
Диета с низким содержанием жиров и углеводов, заместительная инсулинотерапия и введение пищеварительных ферментов поджелудочной железы облегчают состояние пациента, но не устраняют причину.


Поскольку ферменты — трипсин и панкреатин — действуют лучше при низком pH, пациенту также назначают ингибиторы протонного насоса (омепразол, пантопразол) или блокаторы гистаминовых рецепторов (ранитидин).
Если больной страдает от сильной боли и не реагирует на лекарственные средства, нервная блокада — потенциальная альтернатива. Хирургические процедуры применяются преимущественно для удаления желчных камней, присутствующих в поджелудочной железе.
Прогноз
Если алкоголизм способствовал воспалению, рекомендуется немедленно прекратить употребление этанолсодержащих напитков. Если панкреатит вызван не алкоголем, а другими факторами, врач также посоветует воздерживаться от спиртных напитков не менее 1 года.
У 50% пациентов с хроническим панкреатитом ухудшается функция поджелудочной железы.
Пациенты, как правило, сильно ослаблены и страдают от сильных приступов боли в области живота. Сахарный диабет развивается через 5—10 лет примерно у 30-50% пациентов. Риск развития рака поджелудочной железы увеличивается на 25-70%.
Комментарии и отзывы (2)
Сомневаюсь, что панкреатит лечится даже на самой первой стадии, ведь поджелудочная железа, в отличии от той же печени, не способна к регенерации, потому болезнь всё равно будет прогрессировать.
Владимир: как правило, лечение болезни на ранней стадии способствуют ее дальнейшему замедленном развитию. И наоборот.
Ваш комментарий или отзыв